Cukrzyca – z czym to się je?
Alarmujące dane z raportu “NFZ o zdrowiu. Cukrzyca” i zawarte w nim prognozy zachorowalności wskazują, że odsetek chorych w Polsce będzie wzrastał i wielu z nas będzie się z nią mierzyć u siebie lub u najbliższych. Jest powszechna jak lody latem i ciepłe rękawiczki zimą. Czyha na nas przy każdym jedzonym pączku i na każdej kanapie, którą okupujemy na 10. odcinku serialu z kolei czy transmitowanym w tv meczu. Nieraz pojawia się z zaskoczenia, nie wiadomo skąd, przypadkiem. Czasem dowiadujemy się o niej, kiedy już z naszym organizmem dzieje się bardzo bardzo źle.
Rodzaje cukrzycy – jak się w tym odnaleźć?
Jest kilka rodzajów cukrzycy. Łączy je to, że w każdym chodzi o poziom cukru we krwi. Jednak każda z tych chorób jest inna, różna jest diagnoza i leczenie.
Cukrzyca typu 1 ?
Cukrzyca typu 1 to choroba autoimmunologiczna, w której nieprawidłowo działający układ odpornościowy organizmu niszczy komórki trzustki wytwarzające insulinę. Osoby cierpiące na cukrzycę typu 1 potrzebują codziennych zastrzyków insuliny, aby kontrolować poziom glukozy we krwi. Diagnozuje się ją głównie u dzieci albo młodzieży. Nie znamy jej przyczyny, podobnie jak innych chorób z rodzaju autoagresywnych. Na jej pojawienie się nie mamy wpływu.
Cukrzyca typu 2
Cukrzyca typu 2 stanowi około 90 proc. wszystkich przypadków cukrzycy. Chorują na nią przede wszystkim osoby w wieku średnim i starszym, jednak coraz częściej jest ona diagnozowana również u młodych osób. W jej przypadku przyczyną podwyższonego poziomu glukozy we krwi nie jest brak insuliny, ale jej nieprawidłowe działanie w organizmie. Choroba rozwija się latami. Zachorowanie na cukrzycę typu 2 wynika głównie z dzisiejszego stylu życia – braku aktywności fizycznej, nieprawidłowej diety, których konsekwencją jest nadwaga i otyłość, a także życia w stresie i pośpiechu. Tu mamy wpływ – możemy świadomie zadecydować.
Inne rodzaje cukrzycy:
Cukrzyca ciążowa – jest diagnozowana u 10% ciężarnych i polega na nietolerancji glukozy, jej przyczyną jest hormonalna insulinooporność (hormony wydzielane przez łożysko, dzięki którym płód może się rozwijać, zmniejszają jednocześnie wrażliwość na insulinę).
Cukrzyca typu LADA – cukrzyca typu 1, rozwijająca się powoli u dorosłych.
Cukrzyca typu MODY (skrót od angielskiego maturity onset diabetes of the young ) – cukrzyca monogenowa, powodowana mutacją w obrębie jednego genu, to tzw. graniczna postać cukrzycy, która występuje w młodym wieku (typowym dla cukrzycy typu 1), ale charakteryzuje się przebiegiem klinicznym podobnym do cukrzycy typu 2.
Każda z nich nieleczona sieje spustoszenie w naszym organizmie. Nieleczona, bo:
– niezdiagnozowana (kto bada sobie regularnie cukier?)
– traktowana po macoszemu (nieregularne branie leków i taki też pomiar glikemii, niezdrowe posiłki, brak jakiejkolwiek aktywności fizycznej, niewypracowanie w sobie sposobów na radzenie sobie ze stresem czy presją czasu).

Opieka koordynowana
Jak podaje pacjent.gov.pl: Od 1 października 2022 roku lekarze pierwszego kontaktu w placówkach podstawowej opieki zdrowotnej mogą realizować świadczenia zdrowotne w nowym modelu zwanym opieką koordynowaną. Dotyczy to pacjentów POZ i chorych przewlekle.
Cukrzyca, z racji, że jest jedną z najtrudniejszych chorób, która wymaga dyscypliny, edukacji i ogromnej wiedzy od chorego, została objęta tym modelem.
Tym samym pacjent może skorzystać z:
– badań diagnostycznych z obszaru kardiologii, diabetologii, chorób płuc oraz endokrynologii, co pozwoli na skuteczniejsze wykrywanie najczęstszych schorzeń przewlekłych,
– konsultacji specjalistycznych: kardiologa, diabetologa, chorób płuc/alergologa, endokrynologa, co ułatwi prowadzenie opieki kompleksowej nad pacjentem, bez konieczności kierowania go do ambulatoryjnej opieki specjalistycznej,
– porad kompleksowych z opracowaniem Indywidualnego Planu Opieki Medycznej, co poprawi
i ułatwi opiekę nad pacjentami chorymi przewlekle,
– porad edukacyjnych, co przyczyni się do poprawy jakości opieki nad pacjentami chorymi przewlekle,
– konsultacji dietetycznych udzielanych przez dietetyków, co jest istotnym wsparciem w leczeniu pacjentów chorych przewlekle m.in. z cukrzycą i chorobami układu sercowo-naczyniowego.
W przypadku diabetyka takie holistyczne podejście jest niezbędne, by uniknąć groźnych powikłań w cukrzycy.
Powikłania w cukrzycy
Konieczne jest rzucenie palenia, walka z nadciśnieniem tętniczym, hipercholesterolemią, nadwagą i otyłością, a co najważniejsze, z cukrzycą typu 2. Bardzo istotna jest odpowiednia dieta wspomagająca walkę z nadciśnieniem tętniczym i regulację gospodarki lipidowej, co z kolei przekłada się na profilaktykę kolejnych incydentów zawału.
- Nagłe i ogromne zmęczenie oraz utrata tchu.
- Nagłe nudności, a nawet wymioty. Zgaga po jedzeniu jakiegokolwiek posiłku.
- Duszności lub spłycony oddech, nawet bez wysiłku. Mogą towarzyszyć mu bóle w klatce piersiowej lub wystąpić zupełnie niezależnie od bólu.
- Nagłe uderzenie gorąca, potliwość.
- Napad lęku, nagły i przejmujący strach oraz ogólne poczucie wewnętrznego rozbicia. Mogą mu towarzyszyć ucisk lub pieczenie w klatce piersiowej.
- Trudny do określenia ból w górnej części ciała.
- Ból lub drętwienie szczęki, szyi.
- Ból lub mrowienie któregoś lub obu ramion, ból pleców, a nawet nagły ból brzucha.
OSTRE
W każdym rodzaju cukrzycy największym powikłaniem, które jest nagłe, ostre i stanowi zagrożenie życia, jest kwasica ketonowa. Objawia się zmniejszonym pH krwi i obecnością w moczu tzw. ciał ketonowych. Dlatego objawy jak np.:
– wzmożone pragnienie
– senność czy osłabienie
– nadmierne oddawania moczu
– specyficzny zapach acetonu z ust
powinny wzbudzić natychmiastową reakcję. Zbagatelizowana może doprowadzić do tzw. śpiączki cukrzycowej.
PRZEWLEKŁE
Zgodnie z raportem Światowej Organizacji Zdrowia (WHO) cukrzyca jest główną przyczyna ślepoty, niewydolności nerek, zawałów serca, udaru mózgu i amputacji kończyn dolnych. Są to tzw. przewlekłe powikłania cukrzycy.
Cukrzyca prowadzi do powikłań zarówno mikro- jak i makronaczyniowych. Chroniczna hiperglikemia prowadzi do długotrwałych uszkodzeń i niewydolności różnych układów narządów, atakując głównie oczy, nerwy, nerki i serce.
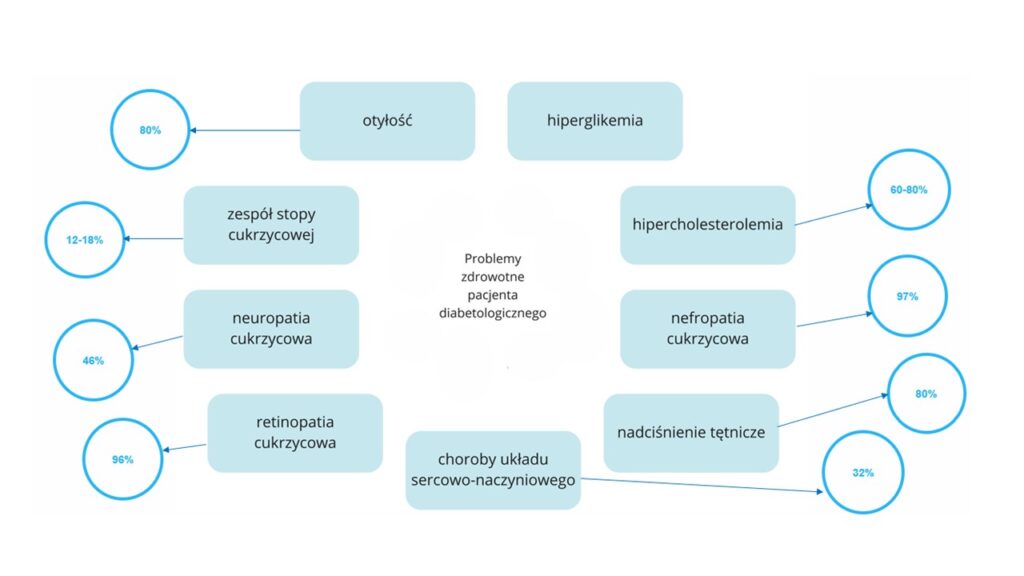 Rys.1. Wartość procentowa występowania powikłań cukrzycowych.
Rys.1. Wartość procentowa występowania powikłań cukrzycowych.
W ramach opieki koordynowanej pacjent może uzyskać pomoc w POZ w zakresie: oceny poziomu kontroli glikemii, oceny poziomu cholesterolu, pomiaru ciśnienia tętniczego, diagnostyki nefropatii cukrzycowej i konsultacji z edukatorem oraz uzyskać od lekarza ocenę wyników i zalecenia terapeutyczne.
Model nie obejmuje diagnostyki retinopatii i neuropatii cukrzycowej.
Retinopatia cukrzycowa
Retinopatia cukrzycowa dotyka ponad jednej trzeciej osób z cukrzyca i jest główną przyczyną utraty wzroku wśród dorosłych. Występuje jako bezpośredni wynik przewlekłego wysokiego poziomu glukozy we krwi powodującego uszkodzenie naczyń włosowatych siatkówki, co prowadzi do ich wysięku i zablokowania.
Objawy retinopatii to: pogorszenie widzenia, zaburzenia ostrości, mroczki przed oczami, ból i zaczerwienienie gałki ocznej, nocne upośledzenie widzenia, stopniową utratę wzroku.
Badanie przesiewowe w przypadku diagnozy cukrzycy typu II, powinno się wykonywać raz w roku.
Neuropatia
Wysoki poziom glukozy we krwi może powodować zmiany w strukturze nerwówtakie jak demielinizacja (zanik osłonek nerwów) oraz zmiany we włóknach nerwowych. Neuropatia, czyli uszkodzenie nerwów, jest często występującym przewlekłym powikłaniem cukrzycy. Uszkodzenie nerwów może prowadzić do niezauważenia urazu, co w połączeniu z zaburzeniami naczyniowymi może skutkować owrzodzeniem, poważnymi infekcjami a w konsekwencji amputacją. Neuropatia cukrzycowa jest zaburzeniem normalnej aktywności nerwów w całym ciele i może zmieniać funkcje autonomiczne, motoryczne i czuciowe.
W przebiegu choroby dochodzi do zaburzenia i utraty czucia dotyku, bólu i temperatury. Objawy występują symetrycznie (po obu stronach ciała) powodując nieprawidłowe czucie i postępujące drętwienie, które ułatwia rozwój wrzodów (prowadzących do stopy cukrzycowej) z powodu urazu zewnętrznego lub nieprawidłowego rozkładu wewnętrznego ciśnienia kostnego.
Badanie przesiewowe w przypadku diagnozy cukrzycy typu 2 powinno się wykonywać raz w roku.
Szczególnym przykładem przedstawionego powyżej powikłania cukrzycy jest stopa cukrzycowa. Powikłanie to wynika ze zmian w tkankach głębokich związanych z zaburzeniami neurologicznymi i choroba naczyń obwodowych kończyn dolnych. Prawdopodobieństwo wystąpienia owrzodzenia stopy u pacjenta chorego na cukrzycę wynosi 25%.
Nieleczona stopa cukrzycowa, prowadzi do tworzenia się otwartych ran, trudnych do zagojenia, co może prowadzić do zakażenia, a w efekcie do amputacji części kończyny dolnej. Ilość tych zabiegów cały czas wzrasta i stanowi ponad połowę wszystkich wykonywanych amputacji.
Coś dla oka i umysłu analitycznego
93 – tyle mln osób na świecie ma powikłania oczne w cukrzycy. Jedna na trzy z nich doświadcza retinopatii cukrzycowej.
3 mln – tyle osób w Polsce choruje na cukrzycę
6 mln – tyle osób w Polsce ma stan przedcukrzycowy
90 – u tylu procent osób z cukrzycą typu 1 przez pierwsze 20 lat choroby rozwiną się powikłania oczne
60 – u tylu procent chorych z cukrzycą typu 2 przez pierwsze 20 lat choroby rozwiną się powikłania oczne
Te powikłania są główną przyczyną ślepoty w populacji ludzi w wieku produkcyjnym (20.–65. r. ż.) w krajach rozwiniętych. U chorych na cukrzycę występuje 25–30 razy wyższe ryzyko ciężkiej utraty widzenia niż u osób zdrowych.
2-4-krotnie – tyle razy częściej statystycznie w cukrzycy stwierdza się także większą częstotliwość występowania przewlekłej jaskry otwartego kąta oraz szybszy rozwój zaćmy niż u osób zdrowych.
2 – średnio co tyle godzin w Polsce w 2017 roku lekarze przeprowadzali dużą amputację związaną z cukrzycą (2022)
7 – tyle tysięcy amputacji rocznie w Polsce wykonuje się u chorych na cukrzycę (2022)
80 – tyle procent amputacji jest spowodowana niedokrwieniem kończyn dolnych. Najwięcej zabiegów ma związek z zespołem stopy cukrzycowej. (2023)
22,5 – o tyle procent wzrosła liczba amputacji kończyn dolnych wykonanych w Polsce w latach 2014-2018 u pacjentów z cukrzycą (2022)
750 – u tylu tysięcy diabetyków prędzej czy później rozwinie się zespół stopy cukrzycowej (co u 4 chorego)
37 – tylu procent pacjentów w roku poprzedzającym dużą amputacje nie miało udzielonego żadnego świadczenia z powodu cukrzycy (raport NFZ 2019)
77 – tyle procent pacjentów nie korzystało z poradni diabetologicznej w roku poprzedzającym dużą amputację
8,6 – tyle wynosi wskaźnik Polski amputacji kończyn dolnych na 10 tys. mieszkańców; wiele innych krajów notuje znacznie mniejsze liczby: w Holandii — 5,5, w Szwecji — 3,4, a we Włoszech — 2,5 (wg raportu OECD z 2019 r.).
https://orka.sejm.gov.pl/opinie8.nsf/nazwa/452_20190703/$file/452_20190703.pdf
poland-report-9nov2022.pdf (novonordisk.pl)
https://www.termedia.pl/diabetologia/Powiklania-oczne-cukrzycy-to-nie-tylko-retinopatia,47940.html
https://pacjent.gov.pl/aktualnosc/opieka-koordynowana-w-podstawowej-opiece-zdrowotnej